Resumen:
La Constipación Intestinal Funcional o Constipación Intestinal Crónica (CIC) es un trastorno del tracto gastrointestinal (TGI) bajo que puede estar asociado con síntomas como evacuación infrecuente e incompleta, afectando entre el 15-20% de los adultos y contando con un grupo de síntomas que van más allá del número de evacuaciones por semana. Sus causas se dividen en primaria y secundaria. La investigación diagnóstica comienza con una anamnesis dirigida a los hábitos alimentarios e intestinales, el uso de medicamentos y los síntomas de tránsito lento o obstrucción de salida. El manejo clínico debe iniciarse incluso antes de la utilización de la propedéutica armada, que tiene mayor utilidad cuando se piensa en intervenciones terapéuticas dirigidas, como la fisioterapia o incluso la cirugía. En este capítulo abordaremos la CIC desde su etiología hasta el manejo apropiado.
Introducción
La Constipación Intestinal Crónica (CIC) es un trastorno del tracto gastrointestinal (TGI) bajo del eje intestino-cerebro y puede estar asociada con síntomas como evacuación infrecuente e incompleta, en ausencia de anormalidades estructurales.
La CIC es un problema de alta prevalencia, afectando entre el 15-20% de los adultos, entre los cuales el 33% tienen más de 60 años, con predominancia en el sexo femenino.
La definición de CIC involucra no solo la reducción del número de evacuaciones por semana, sino un conjunto de síntomas como esfuerzo evacuatorio, sensación de evacuación incompleta, incapacidad para evacuar, uso de maniobras digitales para eliminar las heces, heces endurecidas o “bloating” y distensión abdominal.
Etiología
Las causas de CIC pueden dividirse en las siguientes categorías:
Primaria o Idiopática:
Los pacientes con esta condición generalmente no tienen una causa identificada en la historia y en el examen físico. Generalmente diagnosticada tras la exclusión de causas orgánicas, puede clasificarse de la siguiente manera:
- Tiempo de Tránsito Normal: a pesar de que el tránsito del bolo fecal por el colon es normal, los pacientes presentan dificultad para evacuar. Corresponde a aproximadamente el 60-65% de los casos.
- Disfunción del Suelo Pélvico/ Obstrucción de Salida (ODS): ocurre por daño en la musculatura del suelo pélvico y los pacientes frecuentemente reportan sensación de evacuación incompleta, esfuerzo evacuatorio prolongado o excesivo, uso de maniobras/presión perineal durante la evacuación. Ocurre en aproximadamente el 20-25% de los portadores de CIC.
- Tiempo de Tránsito Lento / Inercia Cólica (IC): caracterizado por movimientos intestinales infrecuentes, poca urgencia fecal o esfuerzo evacuatorio. Corresponde a aproximadamente el 5% de los casos.
- Mixtas: IC asociada a ODS, siendo observada en el 2-3% de los pacientes portadores de CIC.
Causas Secundarias:
La evaluación clínica debe buscar investigar causas intestinales y extraintestinales, anormalidades metabólicas/hormonales y uso de medicamentos (Tabla 1).
| Intestinales Tumores obstructivos, estenosis anal, atresia anal, fisura anal, ano imperforado, estenosis inflamatorias o postoperatorias, vólvulo, endometriosis |
| Causas Neurológicas Enfermedad de Hirschsprung, pseudo-obstrucción intestinal, displasia neuronal, lesiones medulares, espina bífida, accidente cerebrovascular, enfermedad de Parkinson, Esclerosis Múltiple, enfermedad de Chagas, disautonomía familiar |
| Medicamentos Anticolinérgicos, narcóticos, antidepresivos, sulfato ferroso, bloqueadores de los canales de calcio, antiinflamatorios no esteroideos (AINE), drogas psicotrópicas, intoxicación por vitamina D |
| Causas Metabólicas y Endocrinas Hipocalemia, hipercalcemia, hipotiroidismo, diabetes mellitus (DM) y diabetes insípida |
| Miscelánea Enfermedad celíaca, alergia a la proteína de la leche, fibrosis quística, Enfermedad Inflamatoria Intestinal (EII) y esclerodermia, síndrome de Down, gastrosquisis, síndrome de Prune Belly. |
Evaluación Clínica
La investigación de la Constipación Intestinal Crónica comienza con una evaluación detallada del hábito intestinal, incluyendo la ingesta de fibras y líquidos, historia familiar de enfermedades gastrointestinales, neurológicas y sistémicas y examen físico completo, no debiendo menospreciarse el examen proctológico, particularmente la fuerza de propulsión rectal y la presencia o ausencia de la relajación del músculo puborrectal (Figura 1).
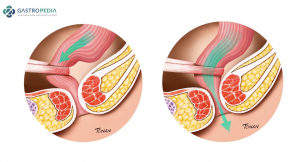
Figura 1: Acción del músculo puborrectal en la contracción paradójica a la izquierda, dificultando la evacuación y relajándose normalmente a la derecha.
También es importante en la anamnesis interrogar posibles causas secundarias de constipación (ver tabla 1) y descartar signos de alarma para cáncer colorrectal, como pérdida de peso no intencional, sangrado vía rectal, historia familiar de cáncer o enfermedad inflamatoria intestinal, pues si están presentes, se debe indicar una colonoscopia.
La utilización de criterios objetivos para el diagnóstico de CIC es fundamental no solo con ese objetivo, sino también para el seguimiento y reevaluación del tratamiento realizado.
Entre ellos se citan:
– Criterios de Roma IV: síntomas presentes en los últimos tres meses (no necesariamente consecutivos) y por un mínimo de seis meses (Tabla 2).
– Escala de consistencia de las heces de Bristol (Figura 2)

Figura 2: Escala de consistencia de heces de Bristol (referencia: www.empedium.com)
– Criterios de gravedad de la CIC: Constipation Score System Cleveland Clinic Florida– los criterios de Agachan, cuentan con 8 preguntas referentes al hábito intestinal, dificultad evacuatoria y frecuencia de ocurrencia, variando de 0 a 30 puntos.
– Evaluación de la calidad de vida a partir de cuestionarios específicos.
| Constipación Funcional |
| 1. Debe incluir 2 o más de los siguientes síntomas, presentes en >25% de las deposiciones: a. Esfuerzo b. Heces endurecidas o grumosas (Bristol 1-2) c. Sensación de evacuación incompleta d. Sensación de obstrucción o bloqueo anorrectal e. Maniobras manuales para facilitar (maniobras digitales, soporte para el suelo pélvico) f. <3 movimientos intestinales espontáneos por semana 2. Heces blandas raramente presentes sin el uso de laxantes 3. Criterios insuficientes para Sindrome de Intestino Irritable – subtipo constipación |
Exámenes Complementarios
La investigación armada debe realizarse en casos de CIC refractarios al tratamiento medicamentoso.
1. Manometría Anorrectal
Proporciona información importante como la presencia del reflejo inhibitorio rectoanal (RIRA), tono de los esfínteres interno y externo del ano, signos sugestivos de contracción paradójica o no relajación adecuada del músculo puborrectal, además de la sensibilidad, capacidad y complacencia rectales.
Al final del examen, se recomienda realizar la prueba de expulsión del balón rectal, en la que se solicita al paciente la eliminación del mismo, preferentemente en la posición sentada en el inodoro, en una de tres intentos con duración de 60 segundos cada uno. Obtén más información sobre manometría anorrectal en este artículo.
2. Examen dinámico de la evacuación: Videodefecografía, Resonancia Magnética dinámica del suelo pélvico o Ecodefecografía
Proporcionan información útil sobre cambios anatómicos, como rectocele, prolapso rectal, enterocele, sigmoidocele, intususcepción rectal, descenso perineal y disinergia pélvica (contracción paradójica del músculo puborrectal y anismo).
3. Tiempo de Tránsito Colónico (TTC)
El TTC se realiza mediante la ingestión de una cápsula que contiene 24 marcadores radiopacos, realizándose radiografías de abdomen y pelvis el primer, tercer y quinto día después de la ingestión. Se considera normal retener menos de 5 marcadores (20% de los ingeridos) al final del 5º día. Si se retienen más marcadores, es posible encontrar 2 patrones diferentes de cambio: inercia cólica donde los marcadores se distribuyen aleatoriamente en dos puntos y en línea recta; y obstrucción de la salida donde los marcadores se concentran en el rectosigmoideo.
Manejo de la Constipación Intestinal Crónica
Tratamiento no farmacológico
Los cambios en el estilo de vida ayudan con el control intestinal, con mayor actividad física, ingesta de líquidos y carbohidratos complejos ricos en fibra. Cambiar la dieta suele ser un tratamiento de primera línea eficaz, y se recomienda aumentar el consumo de fibra en aproximadamente 25-30 g al día.
Tratamiento farmacológico
Los pacientes que no responden a los cambios en el estilo de vida deben realizar el tratamiento con formadores de masa fecal y, a seguir, existe una variedad de laxantes, como osmóticos (polietilenglicol (PEG) y lactulosa), estimulantes (bisacodilo, sena y picosulfato de sodio) y agentes procinéticos como prucaloprida, lubiprostona y linaclotida. En casos seleccionados y por periodos cortos se deben utilizar enemas o supositorios, así como medicamentos laxantes, especialmente estimulantes.
Tratamiento de la disfunción del suelo pélvico (Biofeedback)
Se debe recomendar a los pacientes con obstrucción de la salida (anismo, contracción paradójica del puborrectal o síndrome de espasticidad de los músculos pélvicos) que realicen fisioterapia pélvica y biofeedback para reeducar la relajación de los músculos pélvicos durante la evacuación.
Tratamiento Quirúrgico
Constipación por inercia colónica
Los pacientes refractarios al tratamiento conservador, después de excluir la obstrucción de salida, pueden beneficiarse de una colectomía total con anastomosis ileorrectal mínimamente invasiva. Antes de indicar tratamiento quirúrgico, es importante en la investigación descartar dismotilidad del TGI superior (gastroparesia y pseudoobstrucción intestinal), enfermedades psiquiátricas graves y enfermedades neurológicas sistémicas como diabetes mellitus y esclerosis sistémica.
Obstrucción de salida
Las principales indicaciones de cirugía en el tratamiento del estreñimiento por obstrucción de salida son los rectoceles, enteroceles, sigmoidoceles y prolapsos, debiendo individualizarse la técnica quirúrgica utilizada, incluyendo correcciones abdominales transanales, transvaginales, transperineales o mínimamente invasivas.
Referencias
- Agachan F, Chen T, Pfeifer J, Reissman P, Wexner SD. A constipation scoring system to simplify evaluation and management of constipated patients. Dis Colon Rectum. 1996; 39:681-5.
- Chang L, Chey WD, Imdad A, Almario CV, Bharucha AE, Diem S, et al. American Gastroenterological Association – American College of Gastroenterology clinical practice guideline: pharmacological management of chronic idiopathic constipation. The American Journal of Gastroenterology. 2023;118(6):936-54.
- Sobrado CW, Corrêa Neto IJF, Pinto RA, Sobrado LF, Nahas SC, Cecconello I. Diagnosis and treatment of constipation: a clinical update based on the Rome IV criteria. Journal of Coloproctology. 2018; 38:137-44.
- Costilla VC, Foxx-Orenstein AE. Constipation in adults: diagnosis and management. Current Treatment Options in Gastroenterology. 2014;12(3):310-21.
- Pannemans J, Masuy I, Tack J. Functional constipation: individualising assessment and treatment. Drugs. 2020;80(10):947-63.
- Soh JS, Lee HJ, Jung KW, Yoon IJ, Koo HS, Seo SY, et al. The diagnostic value of a digital rectal examination compared with high-resolution anorectal manometry in patients with chronic constipation and fecal incontinence. The American Journal of Gastroenterology. 2015;110(8):1197-204.
- Tantiphlachiva K, Rao P, Attaluri A, Rao SS. Digital rectal examination is a useful tool for identifying patients with dyssynergia. Clinical Gastroenterology and Hepatology: the official clinical practice journal of the American Gastroenterological Association. 2010;8(11):955-60
Como citar este artículo
Pinto RA, Correa Neto IJ, Lima AP, Marques CFS, Gamarra ACQ. Constipación intestinal funcional: ¿cómo diferenciar y manejar? Gastropedia 2024, vol 1. Disponível em: https://gastropedia.pub/es/gastroenterologia/constipacion-intestinal-funcional-como-diferenciar-y-manejar/


